Akupunktur
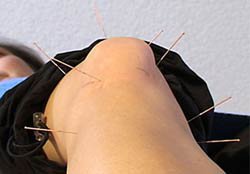
Bereits seit längerem untersuchen westliche Wissenschaftler die Wirkung der Akupunktur intensiv und konnten in vielen Untersuchungen nachweisen, daß diese chinesische Heilmethode bei einer Fülle von Erkrankungen hilft. Und dies oft gerade dann, wenn eine herkömmliche Behandlung erfolglos bleibt.
Akupunktur ist insbesondere bei orthopädischen Patienten mit folgenden Beschwerden wirksam:
- Fibromyalgie,
- Schmerzen an Hals-, Brust- und Lendenwirbelsäule,
- Bandscheibenvorfall,
- Sehnen- und Gelenkerkrankungen,
- Tennisellenbogen,
- Kniegelenkschmerzen,
- Nachbehandlung von Hüft-, Knie- und Bandscheibenoperationen,
- Arthroseschmerzen.
Grundlagen
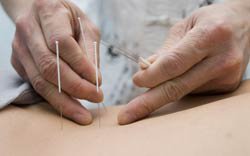
Was genau bei einer Akupunktur im Körper abläuft, ist wissenschaftlich noch nicht restlos aufgeklärt. Dank moderner wissenschaftlicher Untersuchungsverfahren konnten in den letzten Jahren jedoch zahlreiche neue Erkenntnisse gewonnen werden.
In mehreren Studien wurde nachgewiesen, dass das Nadeln bestimmter Akupunkturpunkte spezielle Wirkungen entfaltet, so beispielsweise die Linderung von Übelkeit und Erbrechen, Verminderung der Schmerzempfindlichkeit oder Förderung der Wehentätigkeit. Die heilende Wirkung kommt u.a. dadurch zustande, dass der stimulierende Reiz der Nadeln im zentralen Nervensystem eine vermehrte Ausschüttung körpereigener, schmerzlindernder Substanzen bewirkt.
Mit modernen Verfahren wie der funktionellen Kernspintomographie lässt sich die Wirkung der Akupunktur auf den Stoffwechsel im Gehirn eindeutig nachweisen: In jenen Hirnbereichen, die mit den stimulierten Akupunkturpunkten in Verbindung stehen, zeigt sich eine stark erhöhte Aktivität.
Große wissenschaftliche Studien belegen, dass die Akupunktur bei einer Reihe weit verbreiteter Erkrankungen wie Heuschnupfen, Tennisellbogen, allergischem Asthma oder chronischen Wirbelsäulenleiden den herkömmlichen medizinischen Therapien klar überlegen ist.
Die weltweit größten Untersuchungen, die ART- und GERAC-Studie mit mehr als 250.000 Patienten wurden in Deutschland durchgeführt. Sie ergaben, dass Akupunktur bei chronischen Kopf-, Rücken- und Gelenkschmerzen (z.B. infolge einer Arthrose) in drei von vier Fällen zu einer deutlichen und lang anhaltenden Schmerzlinderung führt. Die Studien zeigen, dass Akupunktur bei diesen Beschwerden genauso gut oder sogar besser wirkt wie herkömmliche Therapien (Medikamente, Krankengymnastik oder Massagen).
Therapie
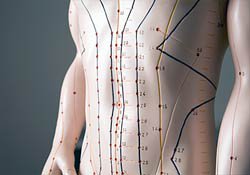
Viele Akupunkturpunkte befinden sich auf unsichtbaren Energiebahnen, den sogenannten Meridianen. Häufig liegen sie aber auch in Haut- und Muskelzonen in der Nähe des Schmerzes oder der erkrankten Organe.
Bei der Behandlung werden feine Einmalnadeln in diese Punkte gestochen, was kaum schmerzhaft ist. Die Nadeln verbleiben dort etwa 20 bis 30 Minuten und können ihre heilsame Wirkung entfalten. Dabei empfinden die meisten Patienten die Akupunktur – nicht selten schon bei der ersten Behandlung – als wohltuend, entspannend und oft verblüffend schnell wirksam.
Nach dem Verständnis der chinesischen Medizin wird durch den Nadelreiz der Energie („Qi“)-Fluss angeregt und reguliert. Blockaden und Störungen lösen sich auf. Meist genügen bei akuten Erkrankungen einige wenige Akupunktursitzungen, bei chronischen Krankheiten können aber deutlich mehr Behandlungen notwendig sein – je nach Krankheitsbild und körperlicher Verfassung des Patienten.
Chirotherapie
Der Begriff Chiropraktik ist abgeleitet aus dem griechischen „cheiro“ (= Hand) und „praxis“ (= tätig). Die Chirotherapie ist ein Teil der manuellen Medizin, die durch spezielle Handgriffe gegeneinander verschobene und verrenkte Wirbelkörper oder andere Gelenke wieder einrichtet.
Die Grundzüge der chiropraktischen Behandlungen waren schon im antiken Ägypten bekannt. In der späteren Volksmedizin wendeten Gliedersetzer, Knochenrichter und Ziehleute ähnliche Techniken an, um Wirbelsäule und Gelenke wieder einzurichten.
Grundlagen
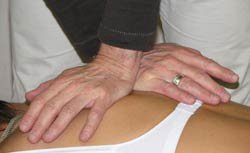
Der Chirotherapeut bezeichnet die vorübergehende Verschiebungen und Fehlstellungen der Wirbelsäule sowie der Gelenke, die Schmerzen, Bewegungseinschränkungen und Verspannungen der Muskulatur verursachen, als Blockierung. Diese können plötzlich durch eine ungewöhnliche Belastung ausgelöst werden, zum Beispiel beim Heben schwerer Lasten in gebückter Haltung, durch lang andauernde Fehlhaltungen bei Verkrümmungen der Wirbelsäule oder längere Zwangshaltungen bei Arbeiten in unbequemer Stellung. Auch nach Unfällen wie dem Schleudertrauma der Halswirbelsäule kann es zu Blockierungen kommen. In einigen Fällen lösen auch Erkrankungen innerer Organe über Reflexe sekundäre Blockaden der Wirbelsäule aus.
In den von Blockaden betroffenen Abschnitten der Wirbelsäule spannt sich die Muskulatur um den betroffenen Wirbel herum an und fixiert dadurch das Gelenk in seiner Fehlstellung. Zudem werden oft benachbarte Nervenwurzeln gereizt, die normalerweise Informationen aus und zu den inneren Organen, dem Bewegungsapparat und Sinnesorganen leiten. Ferner werden von diesen Nervenwurzeln Informationen aus dem ganzen Körper an das Gehirn weitergeleitet. Durch die Blockaden entstehen Fehlinformationen, die in Gehirn und Rückenmark Schmerzempfindungen und Schutzreflexe auslösen. So können Blockaden für eine ganze Reihe von Beschwerden verantwortlich sein, die zum Teil weit entfernt von der Wirbelsäule auftreten.
Therapie
In der Muskulatur um die Blockierung finden sich Verhärtungen, sogenannte Irritationszonen, die oft sehr druckschmerzhaft sind und ihre Form und Größe bei Bewegung ändern. Diese werden vom Therapeuten gezielt aufgesucht. Anschließend bringt er den Patienten in eine zur Behandlung geeignete Körperhaltung. Das blockierte Gelenk wird nun vorsichtig zur Probe in die freie Richtung unter Spannung gesetzt. Diese Bewegung sollte nicht schmerzhaft sein.
Im entscheidenden Schritt gibt der Chirotherapeut mit speziellen Handgriffen einen kleinen, schnellen Impuls über den sanften Anschlag der Gelenkbeweglichkeit hinaus. Er erfolgt ebenfalls in die frei bewegliche Richtung des Gelenks und ist normalerweise nicht schmerzhaft.
Ist die Maßnahme erfolgreich, wird die Blockierung dadurch aufgelöst und die Beschwerden bessern sich fast augenblicklich. In vielen Fällen reicht schon das gezielte rhythmische Bewegen der Wirbelsäule zur Lösung aus. Unmittelbar nach der Behandlung verschwinden die Muskelverhärtungen und die volle Beweglichkeit ist wieder hergestellt. Zurückbleiben kann ein leichter Muskelkater.
Lag der Wirbelblockade eine Erkrankung innerer Organe zugrunde, treten die Beschwerden oft nach kurzer Zeit erneut auf. Der dauerhafte Heilungserfolg hängt dann von der Therapie der Grundkrankheit ab.
Um ein Wiederauftreten von Blockaden zu verhindern, ist regelmäßige sportliche Betätigung wichtig. Eine gut entwickelte Rückenmuskulatur stützt und entlastet die Wirbelsäule wie ein Korsett. In physiotherapeutischen Behandlungen werden entsprechende Techniken erlernt und angewendet.
Hyaluronsäuretherapie
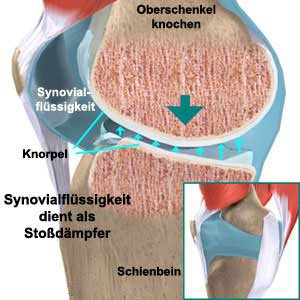 Arthrose ist der wissenschaftliche Ausdruck für den progredienten Gelenkverschleiß. Hierbei wird der Gelenkknorpel an den beiden Gelenkflächen schrittweise abgebaut oder zerstört. Er verliert zunehmend seine Wasserbindungsfähigkeit, die ursprünglich glatte Oberfläche versprödet. Ferner werden die Molekülketten der von der Gelenkschleimhaut produzierten Hyaluronsäure immer kürzer. So kommt es zu einem fortschreitenden Verlust Ihrer Elastizität und Schmierfunktion.
Arthrose ist der wissenschaftliche Ausdruck für den progredienten Gelenkverschleiß. Hierbei wird der Gelenkknorpel an den beiden Gelenkflächen schrittweise abgebaut oder zerstört. Er verliert zunehmend seine Wasserbindungsfähigkeit, die ursprünglich glatte Oberfläche versprödet. Ferner werden die Molekülketten der von der Gelenkschleimhaut produzierten Hyaluronsäure immer kürzer. So kommt es zu einem fortschreitenden Verlust Ihrer Elastizität und Schmierfunktion.
Dies führt im Rahmen der Gesamtsymptomatik immer wieder zu schmerzhaften Bewegungseinschränkungen mit Entzündungsphasen, Überwärmung sowie gelegentlicher Gelenkschwellung aufgrund einer chronischen Schleimhautreizung.
Knorpel kann leider nicht wieder neu gebildet werden. Deshalb setzt die moderne Arthrosetherapie auf die Erhaltung und Pflege des noch vorhandenen Knorpels.
Grundlagen
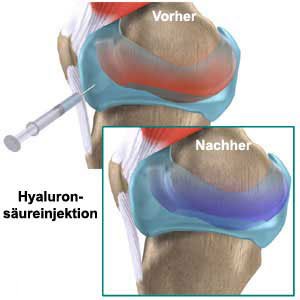
Hyaluronsäure wird industriell hergestellt, sowohl steril gefiltert als auch verpackt und bietet dadurch bei intraartikulären Injektionen die größtmögliche Sicherheit. Die Therapie mit Hyaluronsäure dient der verbesserten Ernährung und so der Regeneration des Knorpels.
Sie sorgt für eine verbesserte „Schmierung“ des Gelenkes und damit für eine optimierte Stoßdämpferfunktion.
Die Produktion der körpereigenen Hyaluronsäure (hier entsteht bei Arthrose ein Mangel) wird angeregt. Diese bildet mit der Flüssigkeit im Gelenk einen hochelastischen Schmierfilm – die Gelenk(Synovial-)flüssigkeit – welche die Reibung reduziert wie das Fett in einem mechanischen Gelenk.
Die im Knorpel befindlichen, quellfähigen Eiweißbausteine binden Wasser und geben dem Knorpel dadurch eine hohe Elastizität, wodurch sich der hohe Belastungsdruck im Gelenk gleichmäßig verteilt. Insgesamt kommt es so zu einer deutlichen Entzündungs- und Schmerzreduktion im betroffenen Gelenk.
Therapie
Grundsätzlich kann die Hyaluronsäuretherapie in jedem Stadium der Arthrose durchgeführt werden, jedoch ist die Erfolgschance beim Vorliegen des beginnenden Endstadiums schon deutlich herabgesetzt. Im Rahmen der orthopädischen Vordiagnostik lässt sich das Arthrosestadium jedoch relativ sicher einstufen und dadurch die Erfolgschance abschätzen.
Eine Grundvoraussetzung für die Hyaluronsäuretherapie ist, dass das betroffene Gelenk weitestgehend reizlos und schmerzfrei ist.
In der Regel sind 5 Injektionen im wöchentlichen Abstand in das betroffene Gelenk erforderlich, um die bestehende Beschwerdesymptomatik zum Abklingen zu bringen. Die gesetzlichen Krankenkassen übernehmen die Kosten für diese Therapie in der Regel nicht, Privatkassen übernehmen die Kosten in der Regel auf Anfrage.
Kinesiotaping
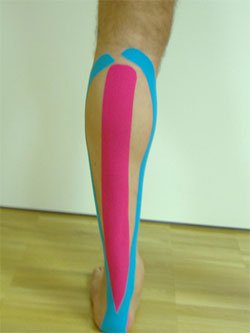
Bei den bisher angewandten konventionellen Tapemethoden kannte man kein dehnbares Material. Es wurde mit dem herkömmlichen Tape die Immobilisation der Gelenke und die Einschränkung der Bewegungsabläufe beabsichtigt. Dabei nahm man zirkulatorische Stauungen, welche für den natürlichen Heilungsprozess eher hinderlich waren, in Kauf.
Das Kinesiotape wurde ca. 1980 in Japan entwickelt. Seither hat es im Bereich der rehabilitativen sowie der Sportmedizin seinen Siegeszug um die Welt angetreten. Endgültig ins Rampenlicht getreten ist diese Methode im Rahmen der Fußball-Weltmeisterschaft 2006 in Deutschland sowie der Olympischen Spiele 2008 in China, als es von zahlreichen Spitzenathleten angewandt wurde.
In der orthopädischen Praxis klagt eine Vielzahl der Patienten über Schmerzen im Schulter-, Nacken- oder Lendenwirbelbereich.
Ob Patienten nun chronische oder akute Schmerzen haben – die Beweglichkeit ist meistens deutlich schmerzhaft eingeschränkt, teilweise werden auch ausstrahlende Schmerzen angegeben. Lokal lassen sich häufig druckschmerzhafte Punkte (Triggerpunkte) ausmachen. Die Muskulatur ist begleitend dazu nahezu immer verspannt. Durch Kinesio Taping mit jeweils spezieller Klebetechnik sind die Patienten beschwerdegebessert und können sich besser bewegen.
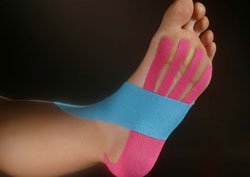
Die Kinesio-Taping-Methode verleiht Muskeln und Gelenken Stabilität, gleichzeitig bleibt aber auch die volle Beweglichkeit erhalten. Somit ist die uneingeschränkte Teilnahme an sportlichen wie auch Aktivitäten des täglichen Lebens möglich. Dabei kann das Tape mehrere Tage problemfrei getragen werden.
Grundlagen
Die Rückseite des Tapes ist mit einem hautverträglichen Acrylkleber beschichtet. Seine Dehnbarkeit ist mit der unserer Haut vergleichbar. Es besteht aus Baumwolle und ist so beschaffen, dass Schweiß ungehindert abgegeben werden kann und die Haut nicht irritiert wird.
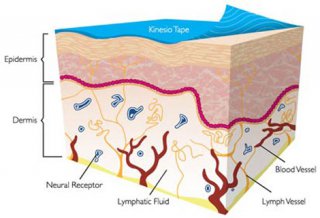 Bei Entzündungen oder Reizungen von Muskel- und Sehnengewebe wird der Raum zwischen Haut und Muskulatur eingeengt. Diese Einengung verzögert den regulären Lymphabfluss und beeinflusst auch die lokalen Schmerzrezeptoren negativ.
Bei Entzündungen oder Reizungen von Muskel- und Sehnengewebe wird der Raum zwischen Haut und Muskulatur eingeengt. Diese Einengung verzögert den regulären Lymphabfluss und beeinflusst auch die lokalen Schmerzrezeptoren negativ.
Durch Aufbringen des Kinesiotapes werden die Hautschichten angehoben, der lymphatischen Abfluss somit unterstützt und die Durchblutung im betroffenen Gewebe verbessert. Nachweislich kommt es auch zu einer Aktivierung lokaler Nervenfasern.
Knochendichtemessung bei Osteoporose
Der Begriff Osteoporose leitet sich von den altgriechischen Wörtern „oστέον“ für Knochen und „πώρος“ für Tuffstein ab. Dieser Vergleich mit der zu Stein gewordenen Vulkanasche bezeichnet das Krankheitsbild der Osteoporose sehr treffend. Gemäß der Definition der WHO ist die Osteoporose eine Erkrankung, charakterisiert durch eine niedrige Knochenmasse und eine Verschlechterung der Mikroarchitektur des Knochengewebes, welche zu einer erhöhten Knochenbrüchigkeit und somit zu einem Anstieg des Frakturrisikos führt.
In Deutschland leiden insgesamt 7,8 Millionen Menschen an Osteoporose, davon sind über 80% Frauen. Jedes Jahr erleiden 4-5% dieser Menschen z.T. bereits bei alltäglichen Belastungen eine Fraktur. Hierzulande sind aktuell 26% der Bevölkerung über 50 Jahren von Osteoporose betroffen. Aufgrund des demographischen Wandels werden es in 10 Jahren knapp 40 % sein.
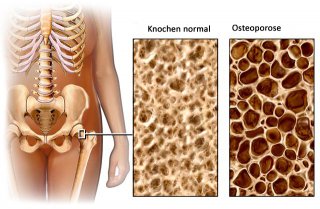
Knochen ist ein lebendiges Gewebe und befindet sich in einem stetigen Auf- und Abbau. Die Aktivität der knochenauf- und -abbauenden Zellen wird u.a. durch körpereigene Sexualhormone wie Östrogene und Androgene reguliert. Diese Prozesse können im Laufe des Lebens mit unterschiedlichen Geschwindigkeiten ablaufen. Etwa ab dem 40. Lebensjahr überwiegt der Knochenabbau. Bei Frauen kommt noch ein weiterer Einflussfaktor hinzu. In und nach den Wechseljahren produziert der Körper nämlich immer weniger knochenschützendes Östrogen. Häufig schreitet der Schwund an Knochenmasse dann vergleichsweise rasch voran.
Neben Lebensalter und den hormonellen Veränderungen, welche u.a. die Wechseljahre mit sich bringen, können weitere Faktoren das Risiko für eine Osteoporose erhöhen. Einige davon sind im Folgenden beispielhaft aufgeführt:
- Geschlecht: Frauen sind häufiger bzw. in einem früheren Lebensalter betroffen als Männer
- unzureichende Versorgung mit Kalzium bzw. Vitamin D über die Ernährung
- Untergewicht
- übermäßiger Alkoholkonsum
- unzureichende körperliche Aktivität (Muskeltraining regt die Knochenbildung an)
- Nikotinkonsum
- Erkrankungen des Hormonsystems (z. B. Überproduktion des körpereigenen Kortisons, unzureichende Produktion von Sexualhormonen o.ä.)
- gestörte Magen-/Darmfunktion, die zu einer Mangelversorgung mit Nährstoffen führt (z. B. Darmerkrankungen wie M. Crohn, Colitis ulcerosa)
- Kortisonpräparate
Osteoporose verursacht lange Zeit keine Beschwerden. Das macht es so schwer, sie rechtzeitig zu erkennen. Oft wird das Problem erst beachtet, wenn Betroffene plötzlich wegen aufgetretener Knochenbrüche starke Schmerzen haben oder deutlich an Körpergröße verlieren. Weitere Zeichen können u.a. ein Rundrücken („Witwenbuckel“) und diffuse Knochenschmerzen sein.
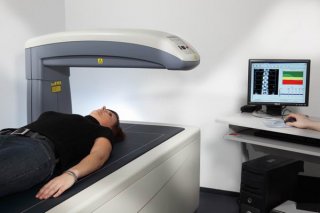
Als zuverlässiger Indikator für die Osteoporose dient der mineralische Gehalt der Knochensubstanz – die Knochendichte. Sie wird mit Hilfe gering dosierter Röntgenstrahlen gemessen. Dabei wird ein Wert ermittelt, der sogenannte T-Wert. Dieser ist ein wesentliches Kriterium für die Diagnose einer Osteoporose. Die Basisdiagnostik umfasst dann zusätzliche Blutuntersuchungen sowie bei Verdacht auf einen Knochenbruch (z.B. ein Wirbelkörpereinbruch) zusätzlich auch Röntgenaufnahmen.
Die häufigste Folge einer Osteoporose sind Knochenbrüche. Diese sind oftmals schmerzhaft und können bis hin zu schweren Bewegungseinschränkungen oder Pflegebedürftigkeit führen
Wenn Menschen Brüche aufgrund einer Osteoporose haben, sind meist die Wirbelkörper, der Oberschenkelhals oder das Handgelenk betroffen. Häufig leiden die Betroffenen dann unter Schmerzen und Bewegungseinschränkungen, je nach Schweregrad der Fraktur kann auch eine operative Versorgung unumgänglich werden. Knochenbrüche können so zumindest zeitweise pflegebedürftig machen und dann durch Folgeerkrankungen wie eine Lungenentzündung oder eine Lungenembolie sogar zu lebensbedrohlichen Zuständen führen.
Für die Behandlung der Osteoporose stehen heute wirkungsvolle Medikamente zur Verfügung, die das Knochenbruchrisiko senken und die Knochendichte sogar wieder steigern können. Sport, Aufenthalte im Freien durch die damit verbundene UV-Strahlung und eine gesunde Ernährung (v.a. Vitamin D und Calcium) wirken sich unterstützend aus. Die oben aufgeführten Risikofaktoren sollten – sofern möglich – konsequent vermieden werden.
Magnetfeldtherapie
Die pulsierende Magnetfeldtherapie fördert die Durchblutung und den Zellstoffwechsel. Magnetische Wechselfelder induzieren im Körper elektrische Spannungen. Diese können die chemischen und physikalischen Vorgänge an Zellmembranen beeinflussen. Es kommt dadurch u.a. zur Stimulation von Knochen- und Knorpelzellen. Schmerzübertragende Nervenfasern können im Sinne einer Schmerzlinderung beeinflußt werden, die Beeinflussung von Blutgefäßen bewirkt eine nachweisliche Durchblutungssteigerung in den behandelten Arealen.
Indikationen für die Anwendung der Magnetfeldtherapie sind daher:
- Wundheilungsstörungen
- degenerative Erkrankungen des Bewegungsapparates (Arthrose)
- Knochenbrüche bzw. Unterstützung der Knochenheilung nach operativen Eingriffe
- Durchblutungsstörungen des Knochens
- sog. Morbus Sudeck (Algodystrophie)
- Fibromyalgie
- u.v.a.m.
Oftmals ist eine langfristige und engmaschige Anwendung erforderlich. Die Anwendung ist jedoch leicht durchzuführen. Ein Entkleiden des Patienten ist nicht nötig, Knochenbrüche können durch den Gipsverband hindurch behandelt werden. Das Magnetfeld kann man nicht spüren. Manche Anwender berichten jedoch von einem Wärmegefühl oder einem leichten Kribbeln durch die Anwendung.
Stoßwellentherapie
Die Stoßwellentherapie ist eine Behandlung, mit der u.a. folgende Erkrankungen behandelt werden können:
- Verkalkung der Schulter (Tendinosis calcarea)
- Fersensporn
- Tennis- oder Golferellenbogen
- Achillessehnenreizung (Achillodynie)
- muskuläre Verspannungen (Triggerpunkte)
Grundlagen
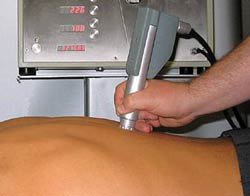
Nach der Erzeugung von Schalldruckwellen kommt es durch deren rhythmische und wiederkehrende Anwendung zur Zerrüttung eines Festkörpers, beispielsweise einer Verkalkung. Die Verkalkung wird durch die Stoßwellenbehandlung zertrümmert, kann dann vom Körper aufgenommen und auf dem Blutweg abtransportiert werden.
Chronische Entzündungen können sich lösen, der Schmerz wird gebessert und die Beweglichkeit nimmt zu.
Therapie
Bevor eine Stoßwellentherapie durchgeführt wird, muss zunächst der krankhafte Bereich durch eine Ultraschalluntersuchung oder mit Hilfe von Röntgenbildern genau lokalisiert werden. Auf diesen betroffenen Bezirk wird der Schallkopf des Stoßwellengeräts exakt eingestellt und das Gebiet mit Stoßwellen „beschossen“. Eine einzige Stoßwelle ist als lauter Ton zu hören und wird als Schlag, etwa wie bei einem kleinen Hammerschlag, empfunden. Die Häufigkeit der Stöße beträgt in etwa 60-300 pro Minute, die Stoßstärke kann individuell angepasst werden. Insgesamt gibt das Gerät dabei 1.500 bis 2.500 Impulse in kurzer Zeit ab. Je nach Krankheitsbild können bis zu fünf Sitzungen durchgeführt werden.
Komplikationen und Risiken
Mit schwerwiegenden Komplikationen ist bei der extrakorporalen Stoßwellentherapie nicht zu rechnen. In manchen Fällen können Schwellungen oder oberflächliche Hauteinblutungen entstehen. Selten verstärkt sich anfangs der Schmerz im behandelten Gebiet, um gegen Ende des Behandlungsintervalls deutlich abzuklingen.
